
Гайморит – это инфекционно-воспалительное заболевание слизистой оболочки верхнечелюстной (гайморовой) пазухи, проявляющееся отеком носовых путей и затрудненным носовым дыханием, гнойными выделениями, головной болью, общей интоксикацией организма. Встречается чаще других синуситов (фронтита, этмоидита, сфеноидита).
Что такое гайморова пазуха
Верхнечелюстная или гайморова пазуха самая большая из придаточных пазух носа (синусов). Название получила по имени Натаниела Гаймора, английского врача и анатома XVI века, впервые описавшего ее воспаление. Представляет собой полость в толще тела верхней челюсти. Гайморовых пазух две. Объем каждой довольно большой и в среднем в зависимости от возраста составляет от 11 до 17 см3. У мужчин верхнечелюстной синус больше (до 30 см3), чем у женщин.
Не совсем ясна эволюционная роль придаточных пазух носа. Наиболее очевидна их функция облегчения веса костей головы и увеличения лицевой части черепа. Из самого факта наличия придаточных синусов вытекает их резонаторная функция они участвуют в формировании тембра голоса. Поэтому одним из первых признаков заболевания придаточных пазух является изменение голоса он приобретает гнусавый оттенок.
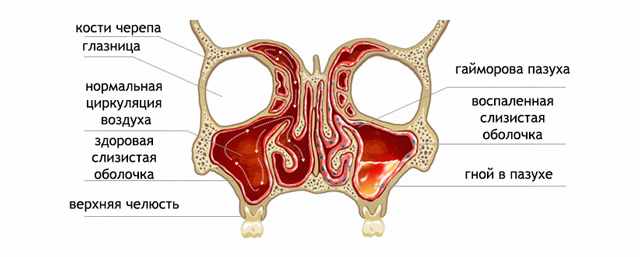 Гайморова пазуха по форме представляет собой пирамиду, основание которой является латеральной (боковой) стенкой носа. Нижняя стенка ее является частью альвеолярного отростка верхней челюсти, на котором располагаются зубы. Корни 2 малого и 1-2 больших коренных зубов непосредственно соприкасаются с этой стенкой, иногда могут выступать прямо в полость пазухи. Поэтому при заболевании этих зубов или окружающих их тканей может развиваться одонтогенный гайморит. Верхняя стенка гайморовой пазухи является дном глазницы, в ней находится подглазничный канал, в котором проходят подглазничные артерия и нерв.
Гайморова пазуха по форме представляет собой пирамиду, основание которой является латеральной (боковой) стенкой носа. Нижняя стенка ее является частью альвеолярного отростка верхней челюсти, на котором располагаются зубы. Корни 2 малого и 1-2 больших коренных зубов непосредственно соприкасаются с этой стенкой, иногда могут выступать прямо в полость пазухи. Поэтому при заболевании этих зубов или окружающих их тканей может развиваться одонтогенный гайморит. Верхняя стенка гайморовой пазухи является дном глазницы, в ней находится подглазничный канал, в котором проходят подглазничные артерия и нерв.
Слизистая оболочка, выстилающая изнутри верхнечелюстной синус, покрыта мерцательным (реснитчатым) эпителием.
Как возникает гайморит
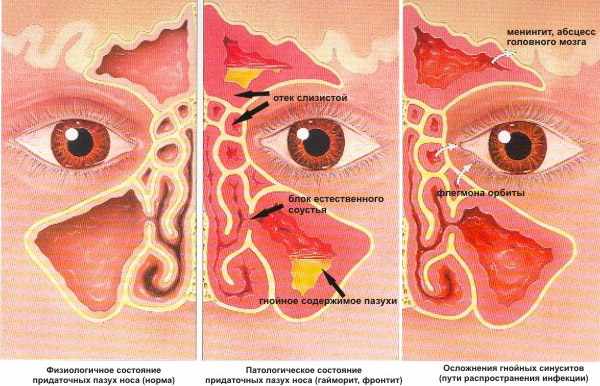
Все придаточные пазухи имеют сообщения с полостью носа. Соустья гайморовых пазух открываются в средний носовой ход. Проблема заключена в том, что отверстие выхода соустья в самой пазухе располагается на внутренней стенке не в нижней, а в верхней ее части, что затрудняет естественный дренаж пазухи.

При заболевании гриппом или другой ОРВИ слизистая носа первой реагирует на внедрение инфекции возникает отек, обильное выделение слизи. В придаточных синусах также возникает катаральное (слизистое) воспаление. При нормальном иммунитете и своевременном лечении насморк проходит через 5-7 дней без осложнений.
При наличии каких-либо проблем, затрудняющих отток содержимого из пазухи, воспаление в них сохраняется, присоединяется бактериальная флора, которая находит здесь прекрасные условия для размножения (тепло, влажно). Происходит накопление в пазухах воспалительного экссудата, повышение давления на стенки пазухи, что проявляется соответствующими клиническими симптомами.
Причины гайморита
Основная причина развития гайморита это инфекция. Основной путь попадания возбудителя – из полости носа.
При некоторых инфекционных заболеваниях (корь, дифтерия, скарлатина) инфекция попадает в пазуху с током крови (гематогенный путь распространения).
 В 10% случаев причина гайморита инфекция из корней зубов, которые прилегают к нижней стенке верхнечелюстной пазухи. В таких случаях говорят об одонтогенном гайморите.
В 10% случаев причина гайморита инфекция из корней зубов, которые прилегают к нижней стенке верхнечелюстной пазухи. В таких случаях говорят об одонтогенном гайморите.
В последнее время выделяется такая форма, как нозокомиальный (внутрибольничный) синусит, развивающийся после длительной интубации через нос.
Наиболее часто возбудителями гайморита являются стрептококки, стафилококки, пневмококки, гемофильная палочка, кишечная палочка, вирусы, реже хламидии, микоплазмы, грибки. При одонтогенном гайморите возбудитель, как правило,- анаэробная бактерия (хорошо размножающаяся в закрытых полостях без доступа воздуха).
В развитии гайморита решающую роль играют предрасполагающие факторы:
Врожденные и приобретенные анатомические структуры, затрудняющие отток содержимого пазух искривления носовой перегородки, травмы носа, полипы (как в самой пазухе, так ив полости носа), аденоиды.
Понижение местной и общей устойчивости организма к инфекциям (хронические заболевания, такие как сахарный диабет, туберкулез, сердечная недостаточность, онкологические заболевания, длительная терапия гормонами, химиотерапия, хронический ринит).
Нарушения нормального функционирования клеточных структур слизистой носа и синусов (снижение выработки слизи и нарушение движения ресничек мерцательного эпителия). Это может быть результатом воздействия различных неблагоприятных факторов внешней среды загазованности, пыли, работы на вредных производствах, курения.
Классификация гайморита
По локализации гайморит бывает:
- Односторонний.
- Двусторонний.
По характеру течения:
- Острый.
- Хронический.
По характеру воспаления: катаральный, гнойный, серозный. Реже встречаются следующие разновидности гайморита: вазомоторный и аллергический гайморит, полипозный, некротический, смешанный.
Симптомы гайморита
Различают местные и общие признаки гайморита:
- Головная боль. Боль может быть в проекции пораженной пазухи, может отдавать в висок, лоб, глаз, зубы. Иногда болит вся половина головы или вся голова без четкой локализации.
 Характерно усиление боли при наклонах вперед.
Характерно усиление боли при наклонах вперед. - Болезненность при пальпации в области верхнечелюстной пазухи (сбоку от носа в подглазничной области).
- Заложенность носа с одной или обеих сторон.
- Выделения из носа слизистого или гнойного характера. При одонтогенном гайморите выделения имеют неприятный гнилостный запах.
- Снижение обоняния.
- Повышение температуры тела. Характерно для острого гайморита.
- Кашель как следствие затекания воспалительного секрета по задней стенке глотки.
- Общая слабость, недомогание, головокружение, потеря аппетита.
Заподозрить гайморит можно, когда насморк и заложенность носа не проходят в течение 7-10 дней после перенесенной ОРВИ, сохраняется или вновь повышается температура, появляется головная боль.
Такие симптомы, как отек щеки и век встречаются редко и свидетельствуют об осложнениях флегмоне глазницы или периостите верхней челюсти. Самыми грозными осложнениями гайморита являются тромбоз артерий мозга, воспаление мозговых оболочек – менингит, абсцесс мозга, сепсис.
При хроническом гайморите симптомы заболевания не так ярко выражены, как при острой форме. Головная боль может быть периодической и носить диффузный (разлитой) характер. Температура тела, как правило, нормальная. Может беспокоить постоянное или периодическое нарушение носового дыхания, заложенность ушей, снижение слуха. Больной может частично или полностью не чувствовать запахов (аносмия). Из-за нарушения носового дыхания возникает постоянная сухость во рту, утомляемость, снижение работоспособности. Хронический гайморит может быть причиной длительного кашля, не поддающегося лечению обычными средствами.
Диагностика гайморита
Диагноз гайморита устанавливается после комплексного обследования. Наиболее доступные и наиболее часто применяемые это рентген придаточных синусов, риноскопия, общий анализ крови.
На рентгеновских снимках можно увидеть снижение воздушности (пневматизации) верхнечелюстных пазух. На снимке это проявляется затемнением. При наличии воспалительного экссудата определяется ровная горизонтальная линия как граница между затемнением и воздухом уровень жидкости в пораженном синусе.
При осмотре полости носа врачом отоларингологом видно покраснение, отек слизистой оболочки носа в области средней носовой раковины, гнойные выделения, которые усиливаются, если наклонить голову в сторону, противоположную воспалению.
С помощью общего анализа крови определяется острота воспалительного процесса – повышение лейкоцитов и СОЭ.
Рентген, общий анализ крови и передняя риноскопия – это рутинные методы, которых в подавляющем большинстве случаев достаточно для постановки диагноза гайморита, особенно при остром его течении.
Но нужно отметить, что не всегда возможно опираться только на данные рентгена. Затемнение в пазухах иногда сохраняются длительное время после перенесенного в прошлом воспаления и наоборот, нередко при имеющемся патологическом процессе рентгенограмма может быть не изменена.
Существуют более современные методы диагностики, позволяющие поставить диагноз в сомнительных случаях, а также уточнить природу и стадию воспаления в синусах. По показаниям проводятся:
- Диагностическая пункция пазухи с бактериологическим посевом отделяемого.
- Рентгеноконтрастное исследование.
- УЗИ придаточных пазух. (Может применяться для диагностики синусита у беременных).
- КТ, МРТ придаточных пазух
- Эндоскопическое исследование, синусоскопия.
- Биопсия и цитологическое исследование.
Лечение гайморита
Основные цели лечение гайморита это устранение возбудителя и улучшение дренажа пазухи. Лечебные мероприятия включают в себя общую противовоспалительную терапию и местное лечение.
При гнойном гайморите с симптомами общей интоксикации организма с первых дней назначаются антибиотики. Как правило, это антибиотики широкого спектра действия, тормозящие размножение большинства возможных возбудителей гайморита.  Это Амоксициллин, Флемоксин, Амоксиклав, Аугментин, Цефазолин, Цефтриаксон, Азитромицин. Рекомендуется до начала назначения антибиотиков провести бакпосев отделяемого из пазухи для того, чтобы в дальнейшем подключить к лечению тот антибиотик, к которому чувствителен конкретный возбудитель, вызвавший заболевание. Продолжительность антибиотикотерапии при гайморите составляет обычно 7-10 дней.
Это Амоксициллин, Флемоксин, Амоксиклав, Аугментин, Цефазолин, Цефтриаксон, Азитромицин. Рекомендуется до начала назначения антибиотиков провести бакпосев отделяемого из пазухи для того, чтобы в дальнейшем подключить к лечению тот антибиотик, к которому чувствителен конкретный возбудитель, вызвавший заболевание. Продолжительность антибиотикотерапии при гайморите составляет обычно 7-10 дней.
Не обязательно применение антибиотиков в виде инъекций. Современные препараты достаточно эффективны при приеме их внутрь в виде таблеток или капсул (Амоксиклав, Аугментин, Флемоксин солютаб, Сумамед, Цефалексин, Супракс). Так что лечение гайморита в нетяжелых случаях можно проводить в домашних условиях.
Местное лечение проводится с целью уменьшения отека слизистой оболочки носа, соустий верхнечелюстных пазух, освобождение носа от слизи, разжижающие слизь средства, местное антибактериальное лечение, физиолечение.
Для уменьшения отека и улучшение дренажа пазух используют сосудосуживающие капли и спреи в нос. Это общеизвестные препараты короткого действия Санорин, Нафтизин и препараты ксилометазолина и оксиметазолина с более длительной продолжительностью действия Галазолин, Називин, Назол, Ринорус, Отривин и другие.
Сосудосуживающие препараты можно сочетать с местными антибактериальными средствами.
Как правильно закапывать капли при гайморите?
Необходимо закапать 3-5 капель сосудосуживающего препарата в нос или вставить в ноздрю турунду, смоченную этим раствором на 2-3 минуты. Через 10 мин несколько раз глубоко подышать носом, высморкаться. После этого нужно промыть нос раствором морской соли (½ чайной ложки на стакан кипяченой воды) или минеральной водой, или готовым солевым раствором из аптеки (Аквамарис, АкваЛОР, Салин).
Варианты промывания:
- Раствор набирается в спринцовку и вливается небольшими порциями в полость носа. Голова при этом наклонена вперед. Количество раствора для промывания одной половины носа- 100-150 мл.
- Раствор набирается в ладонь и втягивается носом.

После промывания полости носа закапываются капли с антимикробным действием. К таким лекарствам относятся антисептики: Диоксидин, Мирамистин, Фурациллин, Хлорофиллипт, а также капли в нос с антибиотиком Изофра, Ципролет, левомицетиновые капли (последние два выпускаются в форме глазных капель, но назначаются и в нос). При закапывании этих капель голова должна быть запрокинута и наклонена в сторону пораженной пазухи. После закапывания необходимо полежать не менее 5 минут. Можно применять спреи с антибиотиком Биопарокс, Фузафунгин, Полидекса.
Вовремя начатое применение местных антимикробных препаратов иногда позволяет избежать системной антибиотикотерапии.
Через 10-15 мин после закапывания антибактериального препарата рекомендуется орошение полости носа аэрозолями Каметон, Ингалипт, Пиносол, смазывание слизистой носа мазью Бороментол.  Хорошо зарекомендовал себя также препарат Синуфорте. Это экстракт цикламена, является сильным раздражителем слизистых желез, при применении мощная стимуляция выработки слизи, разжижение ее и лучшее отхождение из пазух. Можно также применять ингаляции с эфирными маслами (эвкалиптовое, пихтовое, масло сосны).
Хорошо зарекомендовал себя также препарат Синуфорте. Это экстракт цикламена, является сильным раздражителем слизистых желез, при применении мощная стимуляция выработки слизи, разжижение ее и лучшее отхождение из пазух. Можно также применять ингаляции с эфирными маслами (эвкалиптовое, пихтовое, масло сосны).
Кроме антибиотиков при гайморите назначаются муколитические препараты, которые способствуют разжижению густого секрета. Это Синупрет, Геломиртол, Флуимуцил.
Как дополнительное противоотечное средство назначаются антигистаминные (антиаллергические) препараты: Диазолин, Супрастин, Зиртек, Лоратадин, Цетрин.
Хорошо зарекомендовал себя метод мелкодисперсной аэрозольтерапии с помощью небулайзера. Небулайзер распыляет раствор лекарственного препарата до мельчайших частиц, которые легко проникают в дыхательные пути, в том числе и в придаточные пазухи. С помощью этого ингалятора можно вводить антибиотики, отвары трав, сосудосуживающие препараты. Можно дышать просто физраствором для очищения слизистой.
Прогревание области придаточных пазух возможно в начале заболевания после закапывания сосудосуживающих капель. Прогревание можно делать с помощью мешочков с подогретой солью, сваренных вкрутую яиц, картофеля. Хорошо подходит для этих целей синяя медицинская лампа. Назначаются также физиотерапевтические процедуры УВЧ, УФО, электрофорез противовоспалительных и антибактериальных растворов.
Нельзя прогревать пазухи при наличии боли, температуры. Также не стоит рисковать с прогреванием в случае гнойного гайморита.
В более тяжелых случаях, или когда назначенное лечение малоэффективно, проводятся врачебные манипуляции с целью санации воспаленных пазух. Это различные виды промывания пазух без прокола костной стенки и пункционные методы.
Кукушка
Промывание носа методом «кукушка» достаточно действенный метод промывания носа и придаточных пазух. Суть метода вливание антисептического раствора в одну ноздрю с одновременной аспирацией промывных вод из другой ноздри. При проведении процедуры пациент должен постоянно говорить «ку-ку», чтобы жидкость не попала в гортань. Для промывания могут быть использованы растворы фурациллина, хлоргексидина, мирамистина, растворы антибиотиков. Кстати, методом «кукушка» можно быстро вылечить обычный простудный насморк.
Пункция гайморовой пазухи
Пункция гайморовой пазухи на сегодняшний день остается самым действенным методом лечения. Проводится в случаях гнойного гайморита, неэффективности консервативного лечения в течение нескольких дней.
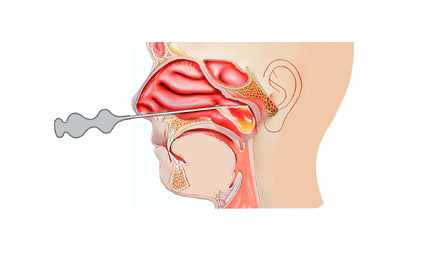
Пункционное лечение
Прокол стенки верхнечелюстной пазухи проводится в месте, где толщина кости минимальна, специальной толстой иглой под местным обезболиванием. Шприцем отсасывают содержимое, а пазуха промывается антисептическим раствором, затем в нее вводится раствор антибиотика. Процедура неприятная, но облегчение чувствуется сразу. Для полного излечения обычно требуется 3-5-7 промываний. Иногда через иглу в пазуху вводится катетер, который оставляется там для удобства повторных промываний.
Широкое распространение также получил беспункционный метод промывания пазух с помощью синус катетера «ЯМиК». Принцип этой процедуры создание в полости носа отрицательного давления, что позволяет удалить патологическое отделяемое из всех пазух одной половины носа, а также ввести в них антисептик.
Если с помощью консервативной терапии и промывания пазух не удается добиться излечения, прибегают к хирургическим методам лечения. Цель операции удалить часть измененной слизистой, которая уже не выполняет своих функций. Операция показана:
- В случаях хронического гайморита, когда воспаление затронуло не только слизистую оболочку, но и подслизистый слой, надкостницу или костную ткань.
- При гипертрофическом или полипозном синусите, когда разрастания слизистой перекрывают выход из пазухи.
- При необходимости удаления из пазухи инородных тел, чаще всего пломбировочного материала или каких-либо металлических конструкций, используемых в стоматологии.
- В случаях неэффективности лечения острого гайморита другими способами в течение 4- 6 недель.
- При осложнениях гайморита.

Операция при гайморите может быть эндоскопической или традиционной хирургической через широкий доступ.
Эндоскопическая операция менее травматична, проводится при местной анестезии специальным назальным эндоскопом. Эндоскоп вводится через соустье в пазуху и с помощью специальных инструментов проводятся необходимые манипуляции. Вместо хирургических инструментов может применяться лазер.
Традиционная операция на гайморовых пазухах проводится через разрез в ротовой полости или со стороны лица. Операция проводится, как правило, под общим наркозом. Основное показание для таких операций это гайморит с осложнениями (распространение гнойного воспаления на костную ткань, глазницу, головной мозг).
Особенности гайморита у детей
Придаточные пазухи у детей при рождении находятся в зачаточном состоянии, окончательное их формирование происходит только к 4-5 годам. Поэтому у детей младшего возраста гайморит почти не встречается.
Особенности течения гайморита у детей в том, что развиться он может достаточно быстро, очень редко бывает изолированным в одной пазухе. Поражаются, как правило, другие придаточные пазухи (чаще всего возникает гаймороэтмоидит), процесс часто носит двусторонний характер. Течение синусита у детей затрудняют аденоидные вегетации, они часто приводят к хронизации процесса.
Также необходимо знать, что у детей чаще, чем у взрослых, причиной гайморита являются хламидии и микоплазмы, которые мало чувствительны к антибиотикам аминопенициллинового ряда. Лечение у них лучше проводить препаратами из группы макролидов Азитромицин, Сумамед, Эритромицин.
Народные средства в лечении гайморита
Существует множество рецептов народной медицины от гайморита, и всегда будут люди, предпочитающие лечиться не лекарствами, а дарами природы. Здесь необходимо отметить, что народные средства бывают достаточно эффективными и могут применяться в начале болезни как самостоятельное, так и дополнительное лечение.
Но все же рассматривать все эти методы нужно как средства от насморка и катарального гайморита. При гнойном процессе не стоит затягивать с применением антибиотиков. Не стоит сильно увлекаться народными средствами и людям, склонным к аллергии.
Для пациентов, предпочитающих народные средства можно порекомендовать следующие смеси:
- Сок красной свеклы, сок моркови, сок лука, алоэ и мед в равных частях смешать, хранить в холодильнике до 5 дней. Закапывать по 5 капель 3 раза в день.

- Сок из листьев каланхоэ. Выдавить сок из свежесрезанного листа каланхоэ, развести водой 1:1,закапывать в нос по 10 капель 3 раза в день. Можно применять при беременности.
- Сок из корней цикламена. Клубень или корни цикламена измельчить, выдавить сок, развести кипяченой холодной водой в пропорции 1:10. Закапывать по 2 капли 1 раз в день. Не передозировать! Это ядовитое растение.
- Сок алоэ, мед, сок чистотела в равных частях. По 5-7 капель 1-2 раза в день.
- Один из «бабушкиных» рецептов лечения гайморита: 5-6 раз в день жевать медовые соты в течение 15 мин.
- Компрессы из черной редьки. Неочищеную черную редьку натереть на терке, полученную кашицу завернуть в марлю. Приложить эти мешочки на область гайморовых пазух на 5-10 мин, предварительно смазав кожу детским кремом.
- Промывание носа и закапывание отваром трав – зверобоя, шалфея, ромашки, тысячелистника, календулы.
Профилактика гайморита
Как избежать такого неприятного заболевания? Основные принципы профилактики:
- Закаливание организма способствует повышению устойчивости к инфекциям.
- Не пускать на самотек течение обычного насморка. С первых дней заболевания применение противовирусных препаратов. Промывание носа солевыми растворами или отварами трав, правильное применение сосудосуживающих капель, капель с эфирными маслами, прогревание носа, самомассаж точек по обеим сторонам носа.
- При необходимости антибиотикотерапии не затягивать с началом приема назначенных врачом средств.
- Санация зубов и полости рта.
- При склонности к частым простудным заболеваниям можно применять для профилактики иммуномодулирующие средства (Деринат, ИРС-19).
- Плановое хирургическое лечение искривлений носовой перегородки, полипов, аденоидов.
Не стоит отказываться от назначенных пункций или операции, если консервативное лечение неэффективно. Недолеченный гайморит может привести к тяжелым последствиям или к хронизации. А хронический синусит – это наличие постоянного источника инфекции, которая может распространиться по всему организму и вызвать заболевания других органов – почек, сердца, суставов и других.